ISO 국제표준의 비교 연구를 통한 국내 의료기기 GMP 제도의 효과적인 운영 방안
Comparative Study of ISO Standards for an Effective Implementation of the Domestic Medical Device GMP System
Article information
Trans Abstract
Purpose
It can easily be understood that more rules and regulations need to be imposed on the medical device industry due to its impact on public health and hygiene. Domestic medical device manufacturers are thus required to comply with the requirements specified in the good manufacturing practice (GMP) system, and it is essential to abide by the international standards as well to sustain their global competitiveness. The main purpose of this study is to review the guidelines of the medical device GMP system in Korea andpropose future directions for further enhancement of the GMP system.
Methods
Specific requirements prescribed in international standards, such as ISO 9001:2015, ISO 13485:2016, ISO 14971:2012, and ISO 14155:2011, are analyzed and compared with the domestic GMP system.
Results
It has been observed that the generic international standard related to quality management system, ISO 9001:2015, lays out the foundations for the development of quality management system relevant to medical device industry, ISO 13485:2003, with which the domestic GMP system is fully compatible. Further, several important aspects of risk management and clinical trials of medical devices are also recognized and includedin the domestic medical device GMP system.
Conclusion
Even though specific requirements of individual ISO standards are slightly different from each other, their overall structure and framework may contribute to the development and enhancement of globally competitive GMP system of the domestic medical device industry.
1. 서 론
의료기기산업은 인간의 생명 및 국민보건과 직·간접적으로 연관이 있는 산업으로 21세기를 대비하여 그 중요성이 날로 증가되고 있는 보건산업의 한 분야로서 고품질의 의료기기에 대한 수요증가와 기술 발전에 따른 첨단 의료기기 개발이 가속됨에 따라 고부가가치산업으로 인식되고 있다. 또한 선진국을 비롯하여 우리나라 및 개발도상국들도 인구의 고령화가 뚜렷이 진행됨에 따라 고령자 대상의 의료기기 개발 및 산업의 중요성도 더욱 부각되고 있다. 글로벌 시장경제체제에서 국내 의료기기 산업의 기술 및 품질경쟁력을 제고하기 위해서는 의료기기산업의 특성을 반영한 국제표준을 준수하는 것은 매우 중요하다. 일반 제조업에 범용으로 적용되는 ISO 9001:2015 품질경영시스템 인증제도에 대한 기존 연구는 많이 있지만, 의료기기산업에 특화된 ISO 관련 표준에 대한 연구는 매우 부족한 실정이다. 물론 의료기기산업이 국민건강과 공중보건에 미치는 파급효과를 고려하여 국내에서도 우수의약품 제조 및 품질관리기준(Good Manufacturing Practice; GMP)을 정립하여 제시하고 있으며, GMP 제도의 제반 요구사항은 의료기기의 품질경영시스템에 관한 ISO 13485:2016 국제표준을 바탕으로 하고 있다. 또한 의료기기의 연구개발과정에 대해서 위험관리 적용에 관한 ISO 14971:2012, 임상시험을 위한 ISO 14155:2011 등의 관련 규정까지도 준수하도록 요구하고 있다. 이와 같이 의료기기산업 전반에 걸친 다양한 국제표준의 세부적인 요구사항을 면밀히 비교, 검토하고 상호간의 관련성을 광범위하게 다룬 연구는 없었다. 본 연구의 목적은 의료기기산업에 대해 요구되는 다양한 국제표준에 대한 비교연구를 통해 국내 GMP 제도의 발전방향을 제시함으로써 해당 기업들의 국제표준에 대한 이해를 증진하고 나아가 국내 의료기기산업의 글로벌경쟁력 향상에 기여하는 것이다. 이에 의료기기제조 기업이 갖추어야 하는 품질보증체계를 수립하고 유지하고 있는지를 평가하는 GMP 제도와 위험관리 및 임상시험절차를 포함한 관련 ISO 표준의 요구사항에 대한 전반적인 정리를 통해 국내 GMP 제도의 발전방향에 대한 시사점을 도출하고자 한다.
2. 이론적 배경
의료기기(Medical Device)는 대개 사람, 특히 환자에게 사용되며 사용의 결과가 사람의 생명, 건강에 직접 영향을 미치는 제품으로서 의료기기에 대하여는 일반적인 제품에 비하여 훨씬 높은 수준의 안전성이 요구된다. 이에 대부분의 국가는 부적합한 의료기기로 인한 부작용 등의 유해로부터 자국민을 보호하고 안전과 보건복지 향상을 위하여 관련 법규에서 정한 바에 따라 허가를 받은 의료기기만을 자국 내에서 판매할 수 있도록 규제하고 있다. 즉 의료기기는 인간의 생명과 건강에 큰 영향을 미치는 제품으로서 안전성과 유효성이 중요하나 작동원리 및 기술의 다양성으로 인하여 표준이나 기준을 설정하는 것이 매우 까다로워서 관련 표준 및 규정에 대한 적절한 관리가 어렵다. 또한 의료기기의 기술 수준이 향상되고 후발 기업의 시장참여로 인해 의료기기 산업의 경쟁이 심화됨에 따라 자국의 보건수준 향상 및 관련 산업 보호를 위해 의료기기 산업에 대한 국내외 표준과 심사기준이 해마다 강화되고 있다. 새로운 의료기기의 개발 및 의료기기 관련 기술이 발전함에 따라 의료기기에 대한 국제 표준이 지속적으로 발전, 재개정 되는 추세이며 각국은 이를 자국 의료기기 심사기준에 적극적으로 반영하기 위한 효율적인 제도를 운영하기 위한 노력을 경주하고 있다.
의료기기법이 제정된 2003년을 기준으로 이전에는 소수이지만 의료기기산업의 육성이나 경쟁력 강화방안에 대한 연구가 주를 이루었다. 2004년 의료기기법이 본격 시행되면서 의료기기 관련 연구량이 부쩍 증가하였는데 이후로는 의료기기를 관리하는 정부조직이 신설 및 강화됨에 따라 식품의약품안전처의 정책연구사업이 활발히 전개되어 많은 선행연구 자료를 입수할 수 있다. 특히, 의료기기의 임상시험과 관련된 국내 선행연구를 살펴보면 개별 의료기간의 의료기기임상시험센터의 국제화 및 다국가 임상시험 실시에 관련된 내용이나 국제 기준에 부합하는 표준작업지침서를 개발하여 국내 의료기기 임상시험의 질적 우수성 향상 및 임상시험 인프라 구축에 관한 연구 등으로 국한된 자료들이였다. 먼저 Lee(2004a)는 101개 의료기기제조업체를 대상으로 제조 및 품질관리 실태에 관한 설문조사를 실시하여 국내 GMP 제도의 국제조화 필요성을 강조하였으며, Lee(2004b)는 의료기기의 등급분류는 자국의 특성을 기초로 하는 동시에 국제조화에 최종목표를 두고 관리체계를 구축할 것을 제안하였다. Kang(2006)은 외국 및 국내 기타산업 분야의 품질관리 실태를 분석하여 국내 의료기기산업에 적합한 자가 품질관리 방안을 제시하였다. Kim(2007)은 의료기기의 등급별 허가관리제도의 품목분류체계는 국제적으로 통용되는 Global Medical Device Nomenclature(GMDN)를 수용하여야 한다고 주장하였다. 이후 의료기기산업의 GMP 제도에 초점을 맞춘 연구로서 Kim(2009), Na(2009), Kwon(2009) 등을 들 수 있는데, 특히 Na(2009)은 의료기기 GMP 제도는 유럽 등 선진국에서 시행하는 등급별 차별화된 심사방식을 도입할 것을 제안하였다. Lee et al.(2010)은 국내 의료기기관리제도의 선진화 방안의 일환으로 GMP 제도의 활성화 등을 제시하였고, Paik(2015)은 국내 GMP 제도의 도입에서부터 최근까지의 변천사를 정리하여 제시하였다. 최근 Euh and Shin(2017)은 GMP 기반의 품목별 지정 등급제로 제한된 인허가제도의 법적 한계를 극복할 수 있는 방안으로 의료기기의 가변성 및 신기술 범주의 다변성을 고려한 인체위험점수 평가모델을 제안하였다.
위에서 살펴본 바와 같이 기존의 연구는 대부분 의료기기관리제도의 국제조화의 필요성을 강조하거나 정책적 제도개선방안을 제안하는데 중점을 두고 있으며, 국제표준에서 제시하는 세부요건을 비교, 검토한 연구는 부족한 실정이다. 관련 연구로는 의약품실사상호협력기구(PIC/S)의 세부요건과 국내 GMP 제도를 비교한 Kim and Kwon(2013) 등 소수에 불과하다. 이에 본 연구에서는 의료기기산업에서 중요시되는 의료기기제조 및 품질관리, 위험관리 및 임상시험 절차와 관련된 국제표준을 보다 자세하게 살펴보기로 한다. 특히 Jung(2015)에서 제시한 연구 결과를 기반으로 의료기기제조 및 품질관리에 관한 국제표준인 ISO 13485:2016 제정의 기반을 제공한 ISO 9001:2015 표준의 세부요건을 국내 GMP 제도와 비교 검토하고. 나아가 의료기기 연구개발에서 강조되는 위험관리절차와 임상시험절차에 관한 국제표준인 ISO 14971:2012와 ISO 14155:2011의 요구사항과 국내 GMP 제도의 관련성을 살펴보기로 한다.
3. 의료기기 관련 표준의 비교 연구
3.1 의료기기 GMP 제도
의료기기산업의 GMP 기준은 제조업자가 생산하는 의료기기가 안전하고 유효하며 의도된 용도에 적합한 품질로 일관성있게 생산됨을 높은 수준으로 보장하기 위한 품질보증의 한 부분이다. 의료기기분야의 품질경영시스템에 관한 ISO 13485:2016 표준에 기반을 두고 제조업소의 구조와 설비를 비롯하여, 제품의 설계, 원자재의 구입으로부터 제조, 포장, 설치 등에 이르기까지 공정 전반에 걸쳐 조직적으로 관리하고 준수하여야 할 사항을 GMP 기준에서 규정하고 있다. 국내 의료기기 GMP 제도는 그 적용대상이 의료기기를 수입하거나 제조하는 모든 기업으로 규정되어 있으며, 특히 제조업체는 ISO 13485:2016 표준과 조화(Harmonization)된 의료기기 제조 및 품질관리기준을 준수하여야 한다. 의료기기 제조업체에 대해 요구되는 제조 및 품질관리제도의 개념은 1978년 미국 FDA에서 21 CFR Part 820 규제사항을 충족하는 품질시스템, 엄밀히 말해서 생산시스템을 구축하도록 공포한 것이 그 시초로서 제조공정에서 중점적으로 관리해야 할 사항들을 명기한 이 규제사항은 CGMP(Current GMP)로 통칭되었다. 이 CGMP가 ISO 9001:2008 표준을 모체로 의료기기에 추가적으로 관리할 사항을 포함한 EN4601 표준과 상호보완, 조화를 이루게 되면서 제조 공정뿐만 아니라 설계, 개발과정에서 중점적으로 관리할 사항과 고객 불만의 접수과정, 이에 대한 원인조사 및 해당되는 경우 관계기관으로 통보 등을 명기한 현대적 의미의 의료기기 품질경영시스템 표준으로 발전하게 된 것이다. 2003년 12월에 ISO 9001:2000 표준이 발행되면서 기존 ISO 9001/2:1994 표준과 함께 적용되었던 ISO 13485/8:1996 표준이 ISO 9001:2000 표준과 함께 적용되도록 요구되었고, 그 요구에 따라 ISO 9001:2000 표준을 근간으로 2003년 7월에 ISO 13485:2003 단독 표준으로 개정되었고 유럽연합에서도 2003년 7월에 유럽표준으로 받아들였다. 최근 새로운 요구사항과 기타 법적인 요구사항을 반영하여 위험관리에 중점을 둔 ISO 13485:2016으로 개정되었다.
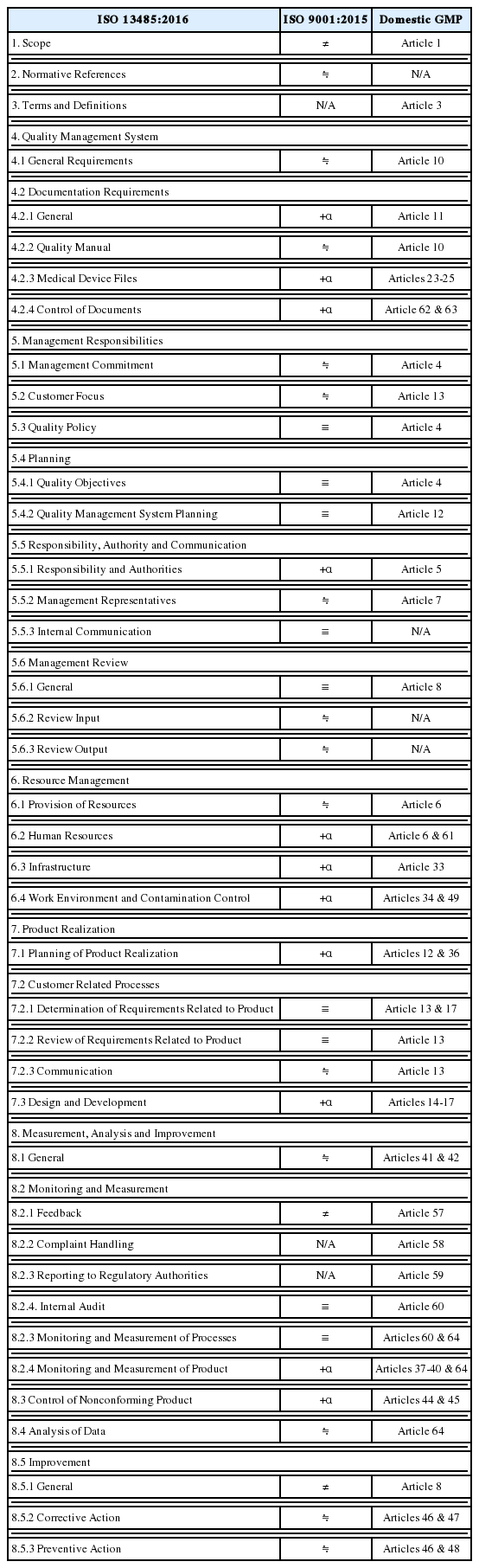
ISO 9001:2015는 일반적인 조직의 품질경영시스템에 대한 요구사항을 규정하고 있음에 반해 ISO 13485:2016은 의료기기 및 관련서비스를 제공하는 조직의 품질경영시스템에 대한 요구사항을 규정함으로써 국가별로 의료기기를 제공하는 조직의 품질경영시스템에 대해 다르게 적용되는 규제적 요구사항을 통일하려는 의도를 갖고 있다. 의료기기는 사람, 특히 환자에게 사용되며 그 역할이 사람의 생명, 건강에 직접 영향을 미치는 특성으로 인하여 일반적인 제품에 비하여 훨씬 높은 수준의 안전성이 요구된다. 이를 보장하기 위하여 ISO 13485:2016에서는 의료기기에 대하여 규제적인 의도로 적용되는 특별 요구사항을 포함하고 있다. ISO 9001:2015의 요구사항 중에서 규제적 요구사항으로 채택하기에 부적합한 것은 ISO 13485:2016에서는 제외되었다. 따라서 ISO 13485:2016만을 적용한 경우에는 ISO 9001:2015에 대한 적합성을 주장할 수 없다. 즉, 전술한 바와 같이 ISO 13485:2016은 그 규제적 특성으로 인하여 ISO 9001:2015에 비해 많은 문서화 및 기록에 대한 요구사항을 담고 있다. 보다 세부적으로 살펴보면 품질경영시스템에 대한 일반 요구사항이나 요구되는 품질매뉴얼의 종류는 ISO 9001:2015와 ISO 13485:2016가 대동소이하나 문서화에 대한 일반적인 요구사항이나 문서 및 기록관리에 있어서는 ISO 13485:2016에 추가적인 사항이 포함되어 있다. 이외에도 책임 및 권한, 자원관리, 제품설계 및 개발의 기획, 모니터링 및 측정 등의 부문에서 추가적인 요구사항이 반영되어 있다. 한편 국내 GMP 제도에서는 ISO 13485:2016에 규정된 제반 요구사항을 제시하는 순서에는 차이가 있으나 전반적으로 모두 담고 있어 국제표준을 잘 준수하고 있다고 판단된다. 이들 국제표준과 국내 GMP의 세부요구사항에 대한 공통점과 차이점은 아래 [Table 1]에 정리하여 제시하였다. 표에서 ISO 9001:2015 표준과 ISO 13485:2016 표준의 요구사항이 동일한 경우에는 ≡, 유사한 의미를 지니는 경우에는 ≒, ISO 13485:2016 표준에서 추가적인 요구사항이 있는 경우에는 +α, 전혀 다른 의미를 지니는 경우에는 ≠ 표기를 사용하였다. 또한 ISO 13485:2016 표준의 세부요건이 국내 GMP 기준의 어떤 부분에 반영되었는지를 나타내기 위하여 해당 장·절을 명시하였다.
의료기기의 안전성과 효과성 입증에 관한 사회적 요구의 증대와 더불어 시작된 의무적 GMP 인증제도는 선진국들 보다 도입시기가 늦었음에도 불구하고 비교적 짧은 시간 안에 ISO 13485:2016 표준에 규정된 제반 요구사항을 바탕으로 국내에서도 GMP 제도가 빠르게 정착되어 가고 있다. 하지만 의료기기 산업군은 인적·물적 자원이 빈약한 중소기업이 대부분이어서 이렇게 빠른 환경 및 제도의 변화로 인한 부작용으로 GMP 제도가 형식적으로 실시되거나 심사용 시스템만을 강조하는 등 여러 가지 문제점을 수반하고 있다. GMP 제도의 운영과 관련된 많은 문제점은 우리나라와 제반 환경이 상이한 선진국의 GMP 제도를 도입함에 기인하는 바가 크다. 예를 들어 미국이나 유럽 등의 국가에서는 의료기기의 분류등급에 따라 GMP 제도의 적용을 달리하는데 우리나라의 의료기기 등급의 분류는 이들 국가와 다소 차이가 있다. 미국, 유럽 및 한국의 의료기기 분류와 등급별 GMP 적용 현황을 [Table 2]에 정리하였다. 미국에서는 의료기기의 안전성과 효능 확인에 필요한 규제 수준에 따라 Class I, II, 및 III의 3가지 등급으로 구분하고 있으며, 각 등급에 따라 일반규제, 특별규제, 시판 전 허가 등을 별도로 적용하고 있다. 한편 유럽에서는 Class I, IIa, IIb, 및 III의 4개 등급으로 나누고 있으며, Class I 중 멸균이나 측정 의료기기를 제외한 나머지는 자기적합선언 방식으로 관리하고 있으며, Class IIa, Class IIb, Class III의 경우 제조업자가 인증유형에 따라 A∼H 모듈 중에서 선택하도록 하고 있다. 우리나라는 사용목적과 인체에 미치는 잠재적 위험성, 안전성, 유효성 등에 따라 1∼4등급으로 구분하고 있다. 이 중에서 1등급 제품은 일부 항목에 대해서만 GMP 제도를 적용하고 있으며, 나머지 등급에 대해서는 일괄적으로 GMP 제도를 적용하고 있다.
3.2 의료기기 위험관리와 GMP
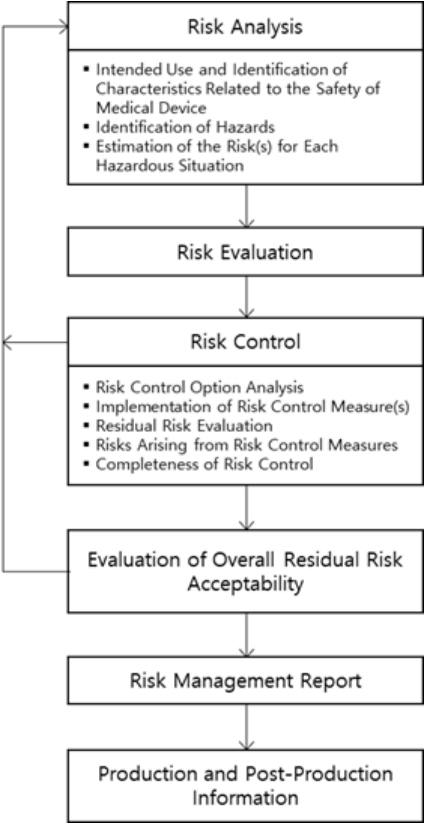
의료기기 위험관리제도는 제품이 설계, 개발, 제조, 판매를 거쳐 소멸될 때까지 전 수명 단계에 걸쳐 각 단계별로 의료기기의 정량적, 정성적 특성과 안전성과 관련된 위해 요인을 분석하고 예측 가능한 위해 요인을 발굴함으로써 의료기기의 안전성을 높이고 발굴된 위해 요인에 대하여 잠재적 위험을 분석하고 평가함에 그 목적이 있다. 이를 통해 위험을 식별하고, 허용 불가능한 위험에 대하여 감소, 통제함으로써 의료기기 위험관리의 질적 수준을 제고하고, 부작용 사례를 감소시킴으로써 사용자 및 소비자에 대한 안전을 확보할 수 있다. 현재 우리나라는 의료기기의 선진적인 품질관리체계를 이루고 국산 의료기기의 국제 경쟁력을 강화해 나가기 위하여 2007년 5월 31일부터 의료기기 위험관리, 소프트웨어 밸리데이션(Software Validation), 멸균 밸리데이션(Sterilization Validation) 절차를 GMP 제도 내에 포함하여 의무 적용토록 하여 현재 GMP를 획득한 대다수의 제조업체에서 위험관리절차는 일반화되고 있다. 하지만 GMP 제도를 통한 위험관리체계의 확산 노력에도 불구하고 위험관리절차의 적용 사례가 부족하여 국내 관련 기업들이 참고할 수 있도록 우리나라 실정에 맞는 체계적이고 구체적인 의료기기 위험관리에 대한 자료의 축적이 요구된다. 의료기기 위험관리제도는 ISO 13485:2016 내 7장의 “의료기기 제조자는 설계공정을 통하여 위험분석의 필요성을 평가하고 제품실현 프로세스의 모든 단계를 걸쳐서 문서화된 위험관리 활동을 수립하여야 한다. 따라서 수행된 위험 분석에 대한 기록은 유지되어야 한다.”라고 언급되어진 내용에 따라 의료기기 품질경영시스템에서 위험관리의 중요성이 부각되어지고 있으며, 현재 우리나라 의료기기 제조업체에서도 필수요소로 정착될 것으로 기대된다. 의료기기의 위험관리절차는 [Figure 1]에 나타난 바와 같이 ISO 14971:2012에 제시되어 있다. 위험관리의 산출물이라 할 수 있는 위험관리계획서와 위험관리보고서를 체계적이고 주기적으로 작성하고 관리하도록 의료기기 위험관리체계가 유지되어야 한다. 그러나 우리나라 의료기기 제조업체의 80% 정도가 규모가 영세하고 환경이 열악하여 위험관리의 산출물이라 할 수 있는 위험관리계획서와 위험관리보고서를 체계적이고 주기적으로 작성, 관리하는 위험관리시스템 구축이 어려운 것이 업계의 현실이기도 하다.
또한, ISO 14971:2012를 바탕으로 하여 의료기기의 수명주기 내내 의료기기와 관련된 위해요인을 식별하고 관련 위험을 산정, 평가 및 통제하여 그 통제의 효율성을 모니터링하기 위한 과정을 수립하고 이 모든 사항에 대하여 위험관리파일 내에 기재하여야만 한다. 아래 [Figure 2]는 위험관리활동에 대한 계통적인 상황을 도표로 표현한 것으로서, 수명주기의 특정 단계에 따라 실행되어야 하는 중요사항들을 기재함으로써 위험관리 프로세스를 확립해야 한다. 즉, 위험관리계획-위험분석-위험평가-위험통제로 이루어지는 위험관리가이드라인을 개발하여, ISO 14971:2012에 따라 위험관리체계를 구축할 필요성이 있다. GMP 제도의 의무적용에 따라 의료기기 제조업체에서 GMP 인증을 획득하였다 하더라도 이를 위험관리시스템과 접목시켜 의료기기 품질관리체계를 유지하고 효과적으로 정착하는 방안을 모색하는 것이 중요한 과제로 대두되고 있다. 위험관리체계의 구축에 관한 보다 자세한 내용은 치과용 임플란트를 대상으로 한 사례연구를 제시한 Yoon et al.(2012)를 참조하기로 한다.
현재 국내 의료기기 분류체계는 매우 세분화되어 약 3,000여개의 품목 수를 지니고 있으나 체계적이고 세밀하게 작성된 위험관리 가이드라인은 약 50여개 품목에 불과하다. 의료기기의 특성상 의료기기의 종류, 형태 및 특성이 매우 다양하여 전체 의료기기를 대상으로 가이드라인을 개발하는 것은 어려우므로 위험도가 높은 품목이나 소비성이 높아 의료기기 안전성이 중요시되는 품목에 대해 우선적으로 위험관리 가이드라인 개발 노력을 경주하는 것이 효과적인 것으로 판단된다. 또한 위험관리를 위해 필요한 인적, 물적 자원이 상대적으로 부족한 영세한 의료기기 제조업체들이 체계적으로 ISO 14971:2012 국제표준을 중심으로 제대로 된 위험관리파일을 갖출 수 있도록 지원하는 방안에 대해서도 연구되어야 할 것이라고 판단된다.
향후 의료기기 제조품목의 허가, 심사를 위한 기술문서 관련 사후관리 체계는 국제적으로 통용될 수 있도록 국제 표준과의 조화(Harmonization)를 강조하는 GMP 제도 중심으로 전개될 것으로 예상되므로 의료기기 제조 및 품질관리에 있어서 위험관리는 핵심적 요소가 될 것이다. 따라서 ISO 14971:2012 국제표준을 바탕으로 하여 의료기기의 품목별, 특성, 제조과정, 대상고객 등에 따른 위험관리 적용을 통해 위험관리 체계를 확립하여, 의료기기의 설계부터 폐기까지의 전 과정에 걸쳐 체계적인 의료기기 품질관리경영시스템이 구축되어야 할 것이다. 한편 사람을 대상으로 하는 의료기기의 특성 상 잠재적 위험에 대한 초기 위험분석을 통해 임상평가가 필요하다고 판단되는 경우가 있다. 임상평가 프로세스를 통해 획득된 정보는 위험관리 전반에 걸쳐 사용되는 매우 유용한 정보로서 이와 관련된 내용 역시 GMP 제도의 관련 요구사항으로 고려되어야 할 것이다. 임상평가 관련 국제표준과 GMP 제도 사이의 관련성을 아래에서 살펴보기로 한다.
3.3 의료기기 임상시험과 GMP
현재 우리나라는 의료기기 산업 발전에 관한 투자 및 의료기기 임상시험에 관한 기반 확충을 위하여 국가적 차원의 대규모 지원 사업을 활발히 전개하고 있으며, 이는 앞으로도 지속될 것으로 예상된다. 그렇지만 아직까지 여러 측면에서 의료기기 임상시험에 대한 제반 역량이 부족한 것이 현실이다. 임상시험을 진행하기 위해서 요구되는 제반 요건에 대해서는 의료기기 임상시험에 대한 국제표준인 ISO 14155:2011에 제시되어 있다. 보다 구체적으로 표준에는 의료기기 임상시험에 대한 임상시험계획서(Clinical Investigation Plan; CIP)의 준비를 위한 제반 요구사항이 제시되어 있으며 임상시험의 유효성 검정을 위한 절차를 규정하고 있다. 임상시험의 실시를 위한 세부적인 요구사항을 지정하여 정상적인 임상 사용을 모방한 임상시험 동안에 의료기기의 성능을 입증하기 위하여, 정상적인 사용 환경하에서 고장이 발생하는지를 확인하고 의도된 의료기기의 성능과 관련하여 허용 가능한 위험의 정도를 평가하도록 요구한다. 또한 의료기기의 임상시험과 관련된 조직, 관리, 감시, 데이터 수집 및 문서화에 대한 요구사항을 지정하고 있으며, 이는 해당 임상성능과 안전성이 인체를 대상으로 해서 평가되어야 하는 생체 외 진단 의료기기를 제외한 모든 의료기기의 임상시험에 적용된다.
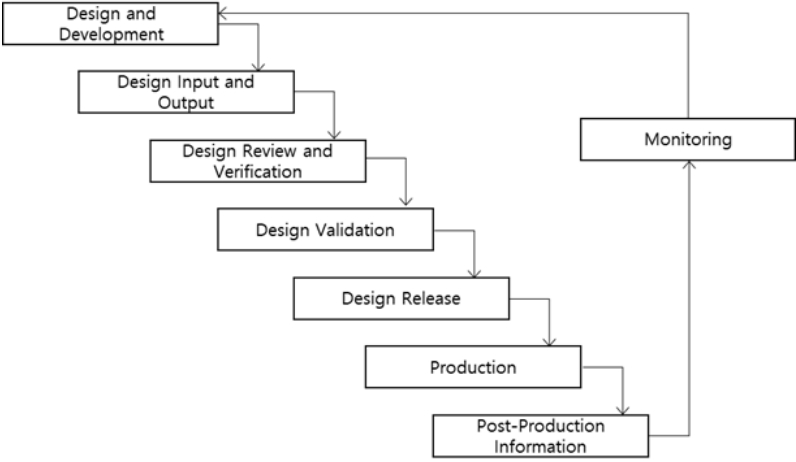
의료기기의 제조 및 품질관리 기준인 ISO 13485:2016 표준과 임상시험에 관한 ISO 14155:2011 표준의 관련성을 살펴보기 위해서는 먼저 의료기기에 대한 인증에서 임상시험이 반드시 필요한지를 알아보아야 한다. 인증을 받고자 하는 의료기기 제조업체들이 가장 많이 그리고 심각하게 고민하는 내용 역시 임상을 반드시 실시해야 하는지의 여부에 관한 것이며, 의료기기의 특성 상 대부분의 경우 임상은 반드시 실시되어야 한다. 인증을 받고자 하는 제품에 대해서는 각 승인당국(Competent Authority)에 안전성을 입증하는 ‘기술문서’(식품의약품안전청 기준의 ‘제품표준서’와 동일한 개념임)를 제출하여야 하며, 이는 제품의 기본적인 안전성을 서류상으로 확인 받고자 하는 것이다. 여기에는 제품의 기본적인 정보에서부터 사용방법 그리고 안정성과 관련한 표준시험 결과 그리고 임상자료 등이 포함되며, 제품이 의도했던 바대로 잘 개발이 되었는지를 검사하는 단계를 ISO 13485:2016 표준의 7.3.5항에 따른 설계 검증이라고 할 수 있으며 시험리포트가 여기에 속한다. 또한 ISO 13485:2016의 7.3.6항의 설계 유효성 검증은 결과품이 제품 본래의 목적대로 의도된 사용에 적합할지를 증명하기 위함이고 임상자료가 이에 해당한다고 볼 수 있으므로 임상시험은 대부분의 의료기기의 승인을 위해 반드시 필요하다.
의료기기의 임상시험은 위험관리에 관한 ISO 14971:2012 표준과도 밀접한 관련이 있다. 위험관리에 관한 표준에서는 시판 중인 제품에 대한 PMS(Post-Market Surveillance)가 중요한 요소인데, 이는 실제로 제품을 적용하고 있는 병원 또는 환자로부터 설문 또는 문진 등을 통해 안전성과 유효성에 관한 정보를 획득하는 것이다. 환자의 성별, 나이, 증상 등에 따라 의사가 어떻게 의료기기를 적용하고 있으며, 효과는 있었는지, 부작용은 없는지 등의 내용을 포함한다. 설문의 내용에는 기술문서 내의 제품 사용목적이 명확히 반영되어야 하며, 나아가 ISO 14971:2012 표준의 내용을 참조하여 작성하여야 한다. 시판 중인 의료기기에 대해 새로이 승인된 사용용도가 있거나, 의료기기 및 상표 상의 중요한 변화가 있거나, 유사한 다른 상품에서 위험이 발견되는 등의 경우 시판 후 임상시험은 반드시 요구되며 이러한 경우에는 위험관리에 관한 표준에서 제시한 요구사항을 충족하여야 한다. Kang(2005)에서 지적한 바와 같이 국내에서의 임상시험은 의약품을 중심으로 활발히 진행 중에 있어 의약품 위주의 임상시험체계에서 의료기기 분야의 특성이 충분히 반영된 임상시험이 수행되기 어렵다. 이에 임상시험 분야에 관한 ISO 14155:2011 관련 표준을 통해 보다 선진화된 국내 의료기기 임상시험 기반구축이 필요하다.
각국의 임상시험제도를 비교해보면 선진국에서는 IRB(Institutional Review Board)에 보다 많은 권한과 책임을 부여하고 있으며, 임상시험계획승인 신청에 필요한 구비서류를 갖추지 못하였더라도 상담을 받을 수 있으므로 국내 사전 검토 구비서류의 범위를 축소할 필요성이 있다. 또한 선진국의 경우 이상반응보고 등의 절차에서 이상반응이 없더라도 임상시험이 종료되기 전까지는 3개월마다, 임상시험이 종료된 후에도 계속적으로 보고하도록 하여 안정성을 재차 확인하는 과정을 거치고 있지만, 우리나라는 종료 전 1년마다, 종료 후에는 품목별로 없는 것도 있어 보완이 필요하다. 또한 국내의 경우 임상시험이 종료된 이후에 최종보고서 제출 기한이 규정되지 않았기 때문에 종료 후의 관리에 어려움이 있다. 즉, 선진국의 임상시험제도가 보다 합리적이고 구체적이며 지속적인 교육 시스템까지 존재함을 알 수 있다. 의료기기에 대한 임상시험이 GMP 제도의 요구사항과 밀접한 관련이 있으며 위험관리절차의 중요한 내용임을 고려할 때 우리나라도 의료기기의 특성을 반영한 임상시험 기반을 구축할 필요성이 있다.
4. 의료기기 관련 국제표준을 고려한 GMP 제도의 발전방향
소득수준의 향상과 더불어 건강과 보건에 대한 관심이 높아지면서 고품질 의료기기에 대한 수요가 급증하고 기술 발전에 따른 첨단 의료기기의 개발이 가속화됨에 따라 의료기기 산업은 두드러진 성장을 보이고 있다. 국민건강과 공중보건에 지대한 파급효과를 가지는 의료기기산업은 다른 산업분야에 비해 더 많은 규제와 관리를 받는 것은 자연스러운 현상이라고 할 수 있다. 의료기기에 대한 법적인 규제는 기본적으로 제조 및 품질관리 기준인 GMP 제도를 근간으로 하여 위험관리, 임상시험 등에 관한 다양한 국제표준으로 이루어져 있다. 하지만 이러한 다양한 규제와 표준을 유지, 준수하기 위해서는 많은 시간과 자원을 요구한다. 특히, 규모가 영세한 중소 의료기기 제조업체의 경우에는 관련 표준과 제도에 전문성을 갖춘 인력을 갖추지 못해 그 어려움은 더욱 가중되고 있는 실정이다. 이러한 어려움은 다양한 표준과 제도의 요구사항이 개별적으로 제시되고 별도의 인증체계 내에서 이루어지는 것에 기인하는 바가 크다고 할 수 있다. 의료기기의 안정성과 효과성을 입증하기 위한 제반 절차가 전체적인 관점(Holistic Perspective)에서 다양한 표준과 제도의 요구사항이 모두 반영된 통합 가이드라인의 형태로 제시되는 것이 바람직한 것으로 판단된다.
4.1 GMP 운영의 자율성 확대 및 자율관리체계 도입
국내 GMP 품질시스템 표준은 ISO 13485:2003 국제표준과 완전히 정합하여 적용되고 있으므로 GMP 품질시스템의 요구사항에 따라 제대로 실행하고 관리하는 의료기기 품질경영시스템을 수립한다면 국제적인 ISO 13485:2003 품질경영시스템 인증도 쉽게 받을 수 있게 되었다. 또한 국제적인 동향도 미국과 유럽의 의료기기 규제기관이 ISO 13485:2003 국제 표준을 기반으로 GMP 제도의 표준화를 모색하는 상호협약을 추진하고 있으므로 이제 ISO 13485:2003 표준은 한국뿐만 아니라 전 세계의 의료기기에 대한 GMP 표준으로 확산될 것이다.
제도적 관점에서는 의료기기의 위험성 정도에 따라 등급별 심사를 진행하는 것이 필요하다. 미국을 포함한 유럽 그리고 호주의 의료기기 품질관리 시스템은 앞서 제시한 [Table 2]에 나타난 바와 같이 위험성의 정도에 따라 분류된 의료기기의 등급별 심사를 진행하고 있다. 국가별로 GMP 인증을 위한 심사절차에는 다소 차이가 있어서, 미국에서는 규제업무국의 QSR(Quality Sytstem Regulation) 검사관이 인증업무를 담당하는 반면 유럽에서는 TUV, SGS, DNV, BSI 등의 다양한 인증기관(Notified Body)이 담당하고 있다. 우리나라에서는 식품의약품안전청의 의료기기품질과와 품질관리심사기관이 합동심사를 실시하고 있다. 심사대상 품목의 범위도 다소 차이가 있어서 우리나라에서는 모든 제품에 대해 심사를 실시하는 반면, 미국에서는 제품 등급에 따라 우선순위를 정하여 약 70~80% 정도 업체를 대상으로 판매허가 후에 GMP 심사를 실시하며 유럽에서는 일부 Class I 제품에 대해서는 자가심사를 허용하고 있다. 우리나라는 모든 의료기기등급에 대하여 일괄적 심사를 진행하고 있으며, 많은 부분에서 규제의 완화 내지 폐지가 이루어져 왔지만 아직도 개선의 여지가 있다. 먼저 품목허가 및 심사절차와 관련하여 유럽의 사례를 참고하여 위험도가 낮은 1등급 제품은 신고제를 목록관리제로 전환하고, 2등급 제품은 공공성 확보가 가능한 제3의 민간시험기관에 위탁하는 방안을 고려할 수 있다. 모든 의료기기가 GMP 제도 하에서 관리, 운영되어야 하는 것은 당연하지만, 관리 및 인허가 권한을 가진 식품의약품안전청이 의료기기 제조 및 수입업체 모두에 대한 관리, 감독을 일관성을 가지고 적용하는 것은 매우 어려운 일이다. 미국의 경우 1등급 의료기기 대부분을 GMP 자율관리체제로 운영하고 있으며, 유럽은 CE 마크를 통해 인증기관으로 하여금 사실상 GMP 관련 관리를 위탁하고 있다. 여기서 자율관리라 함은 업체 스스로가 GMP 제도를 적절히 운영하는 것을 의미하는 것으로 GMP 제도를 면제하는 것으로 이해해서는 곤란하다. 우리나라도 저위험도 의료기기와 모범적으로 GMP 제도를 운영하는 우수 기업에 대해서는 자율적 GMP 운영의 권한을 주어 정기 감사 면제 등 인센티브를 주어 선진화된 정책을 추진하는 것이 필요하다.
4.2 의료기기 부작용보고의 GMP 반영
전술한 바와 같이 ISO 13485:2016 표준을 근간으로 하는 의료기기 GMP 제도의 정착을 위하여 많은 노력을 기울인 끝에 우리나라에서도 GMP 제도가 제조품목 허가의 기본요건으로 정착되었지만 아직도 위험관리, 멸균관리, 소프트웨어 관리 등 ISO 14971:2012 표준의 세부요건에 취약한 점이 많다. 위험관리는 위험분석과 연계되어 제품의 설계, 제조, 검사 등의 여러 단계에서 제품사용에 대한 의료진 또는 환자에 대한 위험성을 파악하고 이를 사전에 제거하는 노력을 하거나 위험성이 상존할 경우 최소한의 경고문구 등으로 위험에 대한 주의를 알려 주도록 하여야 한다. 우리나라에서는 의료기기 제조업체 중 2등급 이상의 제품을 제조하는 업체의 경우 GMP 인증이 의무적이나, 수입업체의 경우 GIP(Good Importer Practice, 수입 및 품질관리기준) 인증을 부여하도록 되어있어 국제적인 기준과는 다른 관리체제를 갖고 있다. 따라서 GMP 제도의 활성화를 위해서는 ISO 14971:2012 표준에 명시된 위험관리절차를 보다 충실하게 적용시키는 것과 외국의 GMP 인증을 폭넓게 인정하거나 외국현지기관과의 협정을 통해 상호 인정하는 방법 등을 고려할 수 있다. 마지막으로 의료기기의 위험관리 및 임상시험 절차와 관련하여 지속적이고 반복적인 유기적인 프로세스로서 사용상 부작용 등에 따른 리콜보고를 GMP 제도에 반영할 필요성이 있다. 흔히 적극적으로 리콜을 하는 회사가 좋은 기업이라고 말하듯 의료기기 또한 부작용보고를 활발히 하는 회사가 사회적으로 우수한 기업이라고 평가받아야 한다. 물론 부작용 없는 완벽한 의료기기를 만드는 것이 이상적이나 기술개발 및 향상으로 인한 지속적인 품질의 개선과 사용 중 밝혀진 문제점 등을 보고하고 이것을 반영한 의료기기를 만드는 것이 제조업체의 역할이라는 인식이 확산되어야 한다. 의료기기에 있어 부작용보고는 제조업체뿐만 아니라 의사, 간호사, 환자 등 현장의 사용자가 함께 하여야 한다. 제조업자는 [Figure 1]에 제시된 위험관리프로세스에 의거하여 의료기기 임상시험 과정에서 발견된 부작용이나 문제점, 사용자로부터 보고 또는 신고된 부작용 등을 명확히 분석하여 문제점을 개선하는 절차를 갖추어야 할 것이다. 요컨대 의료기기 GMP 제도의 운영은 제조과정에서의 품질관리시스템 구축에만 치중되지 않고 적절한 위험관리시스템의 구축과 효과적인 임상시험체계를 동시에 갖추는 방향으로 진행되어야 한다.
5. 결론 및 제언
본 연구에서는 ISO 9001:2015, ISO 13485:2016, ISO 14971:2012, ISO 14155:2011 등 의료기기 제조업체에게 요구되는 관련 국제표준들을 비교, 검토하고, 우리나라 의료기기 산업의 국제경쟁력 향상을 위한 GMP 제도의 발전 방향에 대해 논의하였다. 최근의 국제적인 동향을 살펴보면 미국과 유럽의 의료기기 규제기관들이 ISO 13485:2016 국제 표준을 기반으로 GMP 제도의 표준화를 모색하기 위한 상호협정을 추진하고 있어 향후 ISO 13485:2016 표준은 우리나라뿐만 아니라 전 세계의 의료기기에 대한 GMP 표준으로 확산될 것으로 예상된다. 국내 GMP 품질시스템 표준은 ISO 13485:2016 국제표준과 완전히 정합하며, 해당 표준을 채택함으로써 의료기기에 대한 체계적 품질관리시스템 구축을 위한 노력을 지속적으로 경주하여야 한다. 또한 위험관리에 관한 ISO 14971:2012 표준을 바탕으로 하는 의료기기 분야의 위험관리체계를 의료기기 품질관리시스템에 필수 요소로 적용함으로써 의료기기의 위험관리 향상에 큰 역할을 할 것으로 기대한다. 국내 의료기기 제품에 대해 국제표준인 ISO 14971:2012 요구사항과 동등한 기준을 적용함으로써 위험관리 시스템 구축을 통해 제품의 안전성과 성능을 향상하고, 시정 및 예방조치(Corrective and Preventive Action; CAPA), 리콜 등이 제도화되어 의료기기 품질 및 서비스 만족도 향상을 도모하여 미국, 유럽 등 선진국에 대한 수출경쟁력 제고 및 기술 장벽 해소에 기여할 수 있을 것으로 기대된다. 향후 의료기기 제조품목의 허가, 심사, 및 사후관리 체제는 국제적인 조화와 추세에 맞추어 GMP 제도 중심으로 전개될 것으로 예상되며 의료기기에 있어서 위험관리는 핵심적 요소로 정착될 것이다. 나아가 임상시험에 관한 ISO 14155:2011 표준에 대한 검토를 통해 ISO 13485:2016, ISO 14971:2012 표준과의 연계성을 살펴보았으며 선진화된 국내 의료기기 임상시험 기반구축이 필요함을 확인하였다. 우리나라 의료기기산업의 관리체계 선진화를 위해서는 품목 인허가, 관리제도 등 기업에 부담이 되는 요소는 합리적으로 개선하여 기업부담을 완화시키는 정책으로 기본 방향이 설정되어야 하나, 실사용자인 국민들의 안전 역시 반드시 확보되어야 하기 때문에 사후 안전관리 체계를 강화해 의료기기 관리체계의 균형을 맞추는 것이 중요할 것이다.
본 연구에서는 ISO 9001:2015의 형식에 준한 국내 GMP 품질시스템의 요구사항인 ISO 13485:2016 국제표준을 기반으로, 의료기기에 대한 위험관리 적용에 관한 ISO 14971:2012, 의료기기 임상시험을 위한 ISO 14155:2011 등 관련 표준까지 광범위하게 살펴보았다. 하지만 개별 국제표준의 양이 방대할 뿐만 아니라, 국제표준의 개정시기가 달라 공통점과 차이점을 간결하게 도식화하기에는 어려움이 있었다. 뿐만 아니라 의료기기에 대한 국제표준 및 각 국가의 규격들은 ISO, IEC, AAMI, ASTM, ANSI, DIN, BSI, EN, NEMA, KS 등 매우 다양하여 이러한 표준 및 규격들을 정부 차원에서 데이터베이스화하여, 국제화, 선진화된 제도와 각종 가이드라인 등을 검토하고 필요한 정책을 개발, 보급하는데 유용하게 활용할 수 있다, 우수한 품질확보를 위한 기술개발과 인적, 물적 투자 등을 통해 국가의 미래성장동력산업으로서 의료기기 산업을 육성하기 위한 국제표준 관련 심층연구는 지속적으로 수행되어야 한다.